Articoli per la parola chiave ‘ipertensione arteriosa’
La formula di Flemons per valutare la probabilità di apnea del sonno
Un modo semplice per valutare il sospetto di sindrome di apnee del sonno è la formula proposta da Flemons nel 2002. Il fattore di rischio considerato più importante da questa formula è la circonferenza del collo , con alcune correzioni.
La circonferenza del collo corrisponde al numero di colletto della vostra camicia. Se non lo conoscete potete misurarla con un metro da sarto (fatto in materiale morbido). Inserite nella casella qui sotto la circonferenza del vostro collo.
Poi inserite nelle caselle corrispondenti gli altri fattori considerati importanti da questa formula (selezionando la casella SI o NO).
Comincia il test
Formula di Flemons
==================================================================================
Come è strutturato il test
- Il fattore considerato più importante è la circonferenza del collo, che viene espressa in centimetri. In linea generale consideriamo normale una circonferenza del collo inferiore o uguale a 41cm per le donne e 43 cm per gli uomini.
- Il secondo fattore considerato è l’ipertensione arteriosa: la presenza di ipertensione comporta l’aggiunta di 4 punti al totale.
- Il terzo è il russamento abituale: se è presente “vale” altri 3 punti.
- Il quarto fattore è la presenza di risvegli notturni con senso di soffocamento, che sono un sintomo importante della apnea del sonno, anche se possono essere causati anche da altre patologie. Se questo sintomo è presente vengono aggiunti altri 3 punti.
Criteri di valutazione
- Un punteggio inferiore a 43 indica una probabilità bassa di presenza della sindrome delle apnee del sonno (OSAS). Questa probabilità viene definita uguale a 1 (valore di base).
- Un punteggio fra 43 e 48 indica una probabilità “media” di OSAS, pari a 4-8 volte quella di base, definita sopra.
- Un punteggio superiore a 48 è indicativo di una probabilità alta di avere una OSAS, valutata in 20 volte la probabilità di base.
==================================================================================
E’ davvero “Russamento semplice”?
Comunemente definiamo “Russamento semplice” la presenza del rumore notturno in assenza di apnee, e lo consideriamo un disturbo benigno, almeno per il soggetto (non certo per il partner!).
La realtà è più complessa: i disturbi respiratori del sonno si caratterizzano come un continuum, in cui ogni livello sfuma progressivamente nel successivo:
- Il russamento occasionale e leggero è un evento che può capitare a tutti, ad esempio in occasione di un raffreddore o di una faringite, oppure dopo una cena con abbondante accompagnamento di alcoolici. Di solito non comporta effetti significativi, rumore a parte.
- il russamento abituale non è altrettanto inoffensivo. Qui la parziale ostruzione respiratoria è presente quasi ogni volta che il soggetto dorme, e può accompagnarsi a disturbi significativi: nei russatori abituali possono essere presenti, in misura molto superiore che nei soggetti non russatori, due importanti fattori di rischio per la sopravvivenza del paziente: l’ ipertensione arteriosa e la sonnolenza diurna (Portaluppi et al. 1997, Peppard et al. 2000, Smith-Battagel 2004). Inoltre il livello di benessere soggettivo, misurato con diverse scale di autovalutazione, diminuisce in presenza di russamento abituale. Ovviamente il benessere del partner, e quindi anche la qualità delle relazioni di coppia, è influenzato soprattutto dalla intensità e dalla frequenza del russamento.
- il russamento abituale può causare sforzi importanti per mantenere aperte le vie aeree, al punto da determinare micro-risvegli (arousal). In questo caso il disturbo viene definito con un nome complicato: “sindrome da resistenza delle vie respiratorie superiori” (Upper airways respiratory syndrome = UARS); è in sostanza una forma intermedia fra russamento e apnea del sonno. In questa forma di ostruzione respiratoria la probabilità che siano presenti anche ipertensione e sonnolenza diurna è più elevata. Non c’è diminuzione della ossigenazione del sangue, a differenza che nella OSAS.
- Al di sopra di un livello definito di ostruzione respiratoria (AHI maggiore di 5) si parla di sindrome delle apnee ostruttive del sonno (OSAS). Qui la respirazione si ferma del tutto, e la situazione è ancora più grave. La esaminiamo nella pagina dedicata alle apnee del sonno.
Risultati sulle apnee del sonno
L’efficacia degli apparecchi dentali nella riduzione del numero di apnee e ipopnee per ogni ora di sonno (AHI) è stata studiata in tutti i lavori di ricerca sull’argomento.
La ampia revisione della letteratura fatta da Ferguson et al. nel 2006 per conto della AASM ha valutato, su 41 studi selezionati, una percentuale di successo di circa il 50% seguendo il criterio più restrittivo (successo = AHI<5 o <10) e fino all’80-85% seguendo criteri di successo più larghi (= AHI <50% di quello di partenza e <20).
Un’altra importante revisione (Hoffstein, 2007) su circa 2800 pazienti valuta i successi al 54% usando il criterio più restrittivo e del 75% con quello più largo.
La CPAP è considerata il “gold standard” delle terapie per le apnee del sonno, e quindi diversi studi hanno confrontato l’efficacia della terapia con apparecchi dentali con quella della CPAP. A questo scopo i due trattamenti sono stati applicati in tempi successivi agli stessi pazienti (studi “crossover”) oppure su due gruppi diversi di pazienti randomizzati (cioè con caratteristiche uguali fra loro).
Nella revisione citata prima di Ferguson et al che esamina 7 studi crossover fra CPAP e Apparecchi Dentali si arriva alle conclusioni seguenti:
- Lo AHI è normalizzato quasi nel 100% dei pazienti trattati con la CPAP, nel 60-70% dei trattati con AD.
- I sintomi causati dalla OSAS (sonnolenza, ipertensione arteriosa) migliorano in misura simile con i due trattamenti, con un leggero vantaggio per gli Apparecchi Dentali.
- L’aderenza alla terapia è molto minore con la CPAP che con gli AD.
In sintesi: la CPAP è più efficace, ma viene portata di meno, per cui alla fine il vantaggio diminuisce, o si perde del tutto.
Su questo aspetto della accettazione da parte dei pazienti di Apparecchi Dentali e CPAP sono stati fatti numerosi studi, e quasi tutti evidenziano una maggior facilità ad accettare una terapia con AD che con la CPAP. I dati della accettazione degli AD sono molto elevati, e nei diversi studi variano in genere fra 80% e 90%.
La figura qui sotto sintetizza i risultati di un importante studio randomizzato effettuato in Olanda dal gruppo di Hoekema, e pubblicato nel 2008. La differenza principale rispetto a studi precedenti è che l’avanzamento della mandibola (vedi apparecchi dentali, meccanismo d’azione) è stato maggiore fin dall’inizio della terapia (75% del massimo avanzamento possibile) per poi aumentare durante la cura fino al raggiungimento del risultato ottimale. Inoltre i pazienti di questro studio erano mediamente più obesi e più gravi di quelli di altre ricerche precedenti. In questo studio si definisce “successo terapeutico” l’ottenimento di un AHI minore del 50% del valore di partenza e minore di 20. Così ad esempio se il valore di AHI di partenza sarà di 20, consideriamo “successo” un AHI finale pari a meno di 10. Ma se il valore di partenza è 80, definiremo “successo” il raggiungere un valore inferiore a 20. Questo criterio è simile a quello utilizzato in altri lavori (v sopra Ferguson et al).
Come si vede, anche in questo studio l’uso della CPAP permette una riduzione dello AHI a valori minori rispetto a quelli ottenuti con l’apparecchio dentale (media 2,4 vs 7,8). Adottando il criterio di successo descritto sopra tuttavia si nota che:
- Nelle forme di OSAS lieve o moderata la % di successi con le due terapie è uguale (84% per gli AD, 80% con la CPAP).
- Nelle forme gravi (AHI di partenza superiore a 30) la CPAP risulta più efficace (e in effetti è raccomandata come trattamento di prima scelta per queste forme), ma comunque gli apparecchi dentali consentono di curare con successo il 70% dei casi di OSAS grave.
- Un terzo risultato importante (non riportato nel grafico) è che tutti gli altri parametri soggettivi considerati nello studio (sonnolenza, qualità della vita, livello di energia durante il giorno, indici di ansia e depressione psichica ) sono migliorati in modo identico dal trattamento con CPAP e da quello con apparecchi dentali.
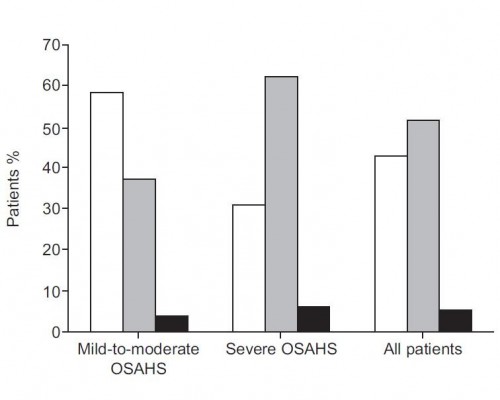
Un altro lavoro recente e importante di confronto fra i risultati di CPAP e Apparecchi Dentali è lo studio cross-over di Gagnadoux et al pubblicato nel 2009. Qui il criterio di successo adottato è leggermente diverso: vengono considerati “successo totale” i casi in cui la riduzione dello AHI è superiore al 50% del livello di partenza e minore di 5, e successo parziale le riduzioni di almeno il 50% ma con AHI superiore a 5. “Fallimenti” i casi in cui non si ottiene riduzione di AHI almeno del 50%. La figura che segue è la sintesi dei risultati ottenuti con la terapia dentale.
- Come si vede anche qui la percentuale globale di successi è molto alta, e anche qui nei casi di OSAS lieve e moderata (AHI minore di 30) la percentuale di successo totale è maggiore che nelle forme gravi, in cui prevalgono i casi di successo parziale (colonna grigia dell’istogramma).
- Anche in questo studio i risultati con la CPAP sono migliori (valori di mediana AHI = 2, contro 6 con gli AD), ma le differenze non sono grandi e riguardano soprattutto i casi di apnea grave.
- Anche qui, come in molti altri lavori, i risultati delle due terapie su sonnolenza e livello di attenzione sono uguali. In questo studio la sonnolenza è stata valutata anche con test obiettivi oltre che con la scala di Epworth , e i risultati sono praticamente identici.
Risultati sulla ipertensione arteriosa
Che l’ipertensione arteriosa, diurna e soprattutto notturna, sia una possibile conseguenza della sindrome delle apnee del sonno, è un fatto accertato. Nell’ultimo decennio sono stati fatti diversi studi che dimostrano che la terapia con la CPAP può portare ad una riduzione significativa della pressione arteriosa, ottenendo valori da 4 a 10 mm di mercurio inferiori a quelli di partenza (Pepperell 2002, Becker 2003, Coughlin 2004)
Dal 2004 diversi studi hanno dimostrato che anche con gli apparecchi dentali si possono ottenere risultati simili, e in alcuni casi anche migliori (Gotsopoulos 2004, Barnes 2004, Yoshida 2006, Andrèn 2009)
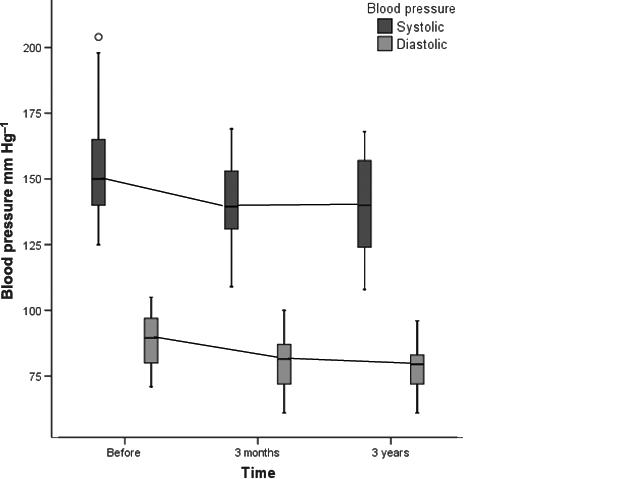
L’immagine che segue mostra l’evoluzione della pressione arteriosa in un gruppo di 22 pazienti trattati con un apparecchio dentale (monoblocco) e seguiti con controlli della pressione arteriosa dopo 3 mesi e dopo 3 anni di cura.
Nel grafico sono rappresentati i valori della mediana della pressione sistolica (in alto) e diastolica (in basso).
E’ interessante la diminuzione notevole dei valori di pressione (in media 15mm per la sistolica, 10mm per la diastolica) e anche il fatto che la pressione è scesa ulteriormente fra il controllo a tre mesi e quello a tre anni. Nello stesso periodo il valore medio dello AHI è sceso da 16 a 4.
Breve storia degli apparecchi dentali
La sindrome delle apnee del sonno (Obstructive Sleep Apnea Syndrome, OSAS) è stata descritta in modo magistrale da Charles Dickens nel “Circolo Pickwick” nel 1830. Il vetturino “Fat Joe” del romanzo era obeso, si addormentava dappertutto e russava fragorosamente. Qui lo vediamo in un disegno d’epoca.
Il medico inglese Broadbent ne diede una descrizione molto accurata nel 1877, ma la cosa non ebbe seguito.
La descrizione attuale della OSAS fu accettata dalla comunità scientifica nei termini attuali solo negli anni ’70 del ‘900. Nel 1980 Colin Sullivan ha inventato la CPAP, che da allora è la terapia di elezione per le forme gravi di apnea del sonno. Pochissimi anni dopo era chiaro che si tratta di una terapia estremamente efficace ma accettata con difficoltà da molti pazienti, soprattutto dai meno gravi.
Nei primi anni ’80 si è quindi iniziato ad utilizzare apparecchi ortodontici, nati per la correzione dei difetti di occlusione, per portare avanti la mandibola e impedire alla lingua di cadere indietro e ostacolare il passaggio dell’aria (vedi la pagina meccanismo di azione).
Negli anni ’90 questa terapia si era già diffusa negli USA, in Canada e in Australia, e poi nei paesi del nord Europa, e sono stati inventati diversi apparecchi dentali dedicati appositamente a questo scopo. In generale si è passati da apparecchi “monoblocco”, che cioè uniscono le due arcate dentali fra loro in modo rigido, a dispositivi separati per ognuna delle due arcate, che poi vengono accoppiate con dispositivi regolabili: piccole viti o barrette di plastica.
Questa flessibilità permette:
- una certa libertà di movimento alla mandibola nella notte (bere, parlare…)
- la regolazione fine dell’avanzamento della mandibola, per migliorare efficacia e comfort
Questi dispositivi sono usati ancora oggi, dopo vari perfezionamenti. In generale sono più confortevoli e più facilmente accettati dei loro predecessori.
La letteratura scientifica su questo argomento è cresciuta enormemente: una revisione curata per la AASM nel 1995 da Schmidt-Nowara et al censiva 21 articoli scientifici sugli apparecchi dentali per la cura delle apnee del sonno. Dieci anni dopo è stato realizzato un aggiornamento, a cura di Ferguson et al, pubblicato nel 2006: venivano selezionati 131 articoli, che sono stati utilizzati per la revisione.
Dopo di allora sono stati pubblicati molti studi significativi, che in generale denotano una maggiore propensione, rispetto agli anni precedenti, ad utilizzare gli apparecchi dentali anche nella terapia di forme gravi di sindrome delle apnee del sonno. L’altra novità degli ultimi anni è una minore preoccupazione, rispetto al passato, nell’effettuare avanzamenti anche molto importanti della mandibola rispetto alla posizione abituale. A questo corrispondono risultati migliori anche nella terapia delle forme gravi di OSAS.
Iniziano a comparire anche studi sui risultati obiettivi, cioè misurati da un osservatore esterno, della terapia con apparecchi dentali sulla sonnolenza (Hoekema 2007, Gagnadoux 2009) e sulla ipertensione arteriosa (Barnes 2004, Gotsopoulos 2004, Yoshida 2006, Andrèn 2009).